Деформація Хаглунда (синдром Хаглунда)
Деформація Хаглунда (синдром Хаглунда) Haglund’s deformity (Haglund’s syndrome)
Больовий синдром в задній області п’яти, як правило, обумовлений тенопатіею дистальної частини ахіллового сухожилка. Найбільш частими причинами тенопатії є ентезопатія та деформація Хаглунда…
(Огляд матеріалів з відкритих джерел)
Стопа має складний біомеханічний зв’язок з усіма частинами тіла людини. Це означає, що область нижніх кінцівок, в першу чергу, реагує на появу будь-яких системних порушень в організмі. Будова стопи людини є прикладом унікального поєднання форми і функції. Зв’язковий апарат і безліч дрібних суглобів допомагають витримувати екстремальне навантаження, яке щодня чиниться на стопи, наприклад, під час стрибків, при бігу, піднятті важких предметів.
Анатомічно стопа складається з великої кількості кісток, сухожилків, м’язів і умовно поділяється на 3 відділи: задній, середній і передній.
Архітектоніка стопи підтримується різними групами зв’язок, деякі з яких мають особливе клінічне значення і відіграють ключову роль при патологічних станах заднього відділу стопи. Основна функція зв’язкового апарату — запобігання надмірної рухливості і рівномірний розподіл навантаження.
Ключове місце в правильному функціонуванні стопи і гомілки займає ахіллове сухожилля. Ахіллове сухожилля — це найбільше сухожилля у людини. Воно утворюється в результаті злиття апоневрозів (плоских сухожилків) задніх м’язів гомілки — литкового м’яза і камбаловидного м’яза, які іноді називають триголовим м’язом гомілки. Також його називають п’ятковим сухожиллям. Це сухожилля прикріплюється до горбика п’яткової кістки. Коли м’язи скорочуються, вони тягнуть ахіллове сухожилля, в результаті чого відбувається підошовне згинання в гомілковостопному суглобі — тобто ми можемо встати на носок стопи або підстрибнути, відштовхнувшись стопами. Між поверхнею п’яткової кістки і сухожиллям є слизова сумка, яка знижує тертя між кісткою і сухожиллям. Крім того, саме сухожилля розташоване в спеціальному каналі, всередині якого також є трохи рідини, що зменшує тертя.
1. Ахіллове сухожилля 2. П’яткова кістка 3. Місце прикріплення ахіллового сухожилля 4. Підшкірна п’яткова синовіальна сумка 5. Запяточная синовіальна сумка
У нижній третині ахіллове сухожилля кріпиться до горбистості п’яткової кістки. Волокна проксимальної частини ахіллового сухожилля донизу скручуються на 90 ° і зміщуються в нижній третині. Це забезпечує еластичність сухожилля і його здатність до подовження у відповідні фази руху. Ахіллове сухожилля на 70% представлено колагеновими волокнами. З них приблизно 95% складаються з колагену 1-го типу зі зниженою кількістю еластину. Саме еластин відповідає за еластичність сухожиль, і здатний розтягуватися вдвічі від первісної довжини.
Функції ахіллового сухожилка
Сухожилля забезпечується кров’ю за рахунок судин, які відходять від м’язово-сухожильного переходу, навколишньої сполучної тканини і місця прикріплення сухожилля до кістки. Головні джерела кровопостачання — малогомілкова артерія і задня великогомілкова артерія. З віком кровопостачання ахіллового сухожилля зменшується. Найгірше сухожилля забезпечується кров’ю в середній частині, де за рахунок судин паратенона відбувається його перфузія.
Ахіллове сухожилля являє собою багатюще рецепторное поле, що сприймає зміну натягу м’язів. Це динамічна ланка між кісткою і м’язом, що служить для ефективного перетворення м’язової енергії в рух. В тій чи іншій мірі, область ахіллового сухожилля іннервує литкових нерв і великогомілкової нерв.
Болить п’ята
В області п’яти виділяють 2 види болю: нижній п’ятковий біль і задній п’ятковий біль
Головною причиною нижнього п’яткового болю є плантарний фасціїт (п’яткова шпора), про який ми вже писали раніше (П’яткова шпора (Плантарний фасциїт) — причини, симптоми, діагностика, лікування, профілактика).
Больовий синдром задньої п’яткової області, як правило, обумовлений тенопатією дистальної частини ахіллового сухожилля. Найбільш частими причинами тенопатіі є ентезопатія і деформація Хаглунда з можливою наявністю супутнього ретрокальканеального бурситу (бурсит ахіллового сухожилля, може виникати як ускладнення основного патологічного процесу, в якості основної причини синдрому заднього п’яткового болю не розглядається).
У 1928 р P. Haglund встановив закономірність між носінням взуття з жорстким задником і наявністю у пацієнта в задньо-верхній частині виступаючого горбика п’яткової кістки. Сьогодні термін «екзостоз Хаглунд» використовується в разі наявності болю і набряку в задньо-латеральній частині п’яткової області в проекції пальпації проміненціі п’яткової кістки. Вважають, що деформація Хаглунд може зустрічатися у пацієнтів без будь-якої клінічної симптоматики і морфофункціональних порушень.
Відсутність єдиної термінології, і значні відмінності в опублікованих наукових даних привели до появи великої кількості синонімів, що описують один і той же стан. У публікаціях зарубіжних авторів часто фігурують такі терміни, як «pump-bump», «calcaneusaltus», «highprowheel» (п’ята, що задерла носа), «knobbly heel» (горбиста п’ята), часто вживаються також терміни «екзостоз Хаглунда», «деформація Хаглунда », « синдром Хаглунда » та «тріада Хаглунда».
Причини виникнення синдрому Хаглунда
Хвороба зустрічається досить часто, приблизно у десяти відсотків дорослих. Жінки хворіють частіше, ніж чоловіки. Середній вік хворих становить від 50 до 60 років, проте проявитися вона може практично в будь-якому віці. Діагностувати це захворювання може тільки досвідчений лікар, так як його симптоми дуже схожі на симптоми бурситу ахіллового сухожилля і ревматоїдного артриту. Крім того, хвороба може довгий час протікати безсимптомно і виявитися зовсім випадково, на рентгені.
Навіть при виявленні даної патології правильний діагноз ставиться тільки 10% пацієнтів, інших хворих лікують від інших захворювань. У таких випадках лікування не приносить покращення, хвороба продовжує прогресувати, а кістка — деформуватися і руйнувати ахіллове сухожилля, викликаючи біль і зниження якості життя.
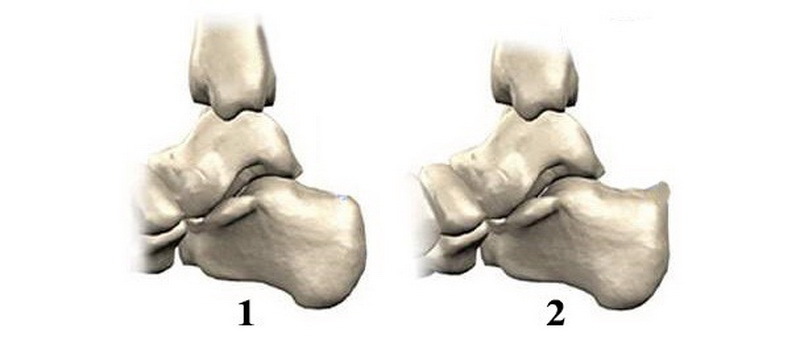
1. Будова п’яткової кістки в нормі 2. Екзостоз Хаглунда
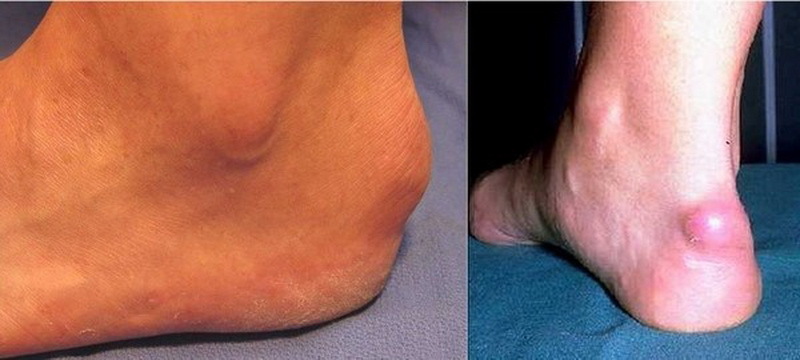
Зовнішні прояви синдрому Хаглунда
Причини появи кісткового наросту (остеофита) на п’ятковій кістці остаточно не з’ясовані. Кістковий виступ формується на п’яті в конкретному місці — трохи вище прикріплення ахіллового сухожилля. Надмірний натяг сухожилля призводить до невеликих розривів (мікротравм) і запальної реакції, яка викликає дискомфорт, а в подальшому і біль. У всіх суглобах для кращого ковзання анатомічно передбачені слизові сумки. Між ахілловим сухожиллям і кісткою теж розташована така сумка, бурса, яка полегшує рух ахіллового сухожилля. З іншого боку, бурса вразлива і може запалюватися в силу багатьох факторів. Це запалення травмує п’ятковий горб (tuber calcanei).
Деякі фахівці вважають дану патологію спадковою, але більшість схиляється до того, що бурсит і подальшу деформацію кістки можуть викликати найрізноманітніші причини, а спадковість не грає істотної ролі.
Фактори ризику виникнення синдрому Хаглунда
Спровоцировать болезнь Хаглунда могут следующие факторы:
- високий звід стопи;
- плоскостопість;
- клишоногість;
- низька еластичність сухожилка;
- вальгусна деформація ніг;
- анатомічні особливості п’яти;
- хронічні травми і розтягнення сухожиль;
- хронічні метаболічні захворювання, такі як подагра і цукровий діабет;
- вагітність.
Насправді, поява кісткового шипа є свого роду захисною реакцією організму на подразник. Однак якщо стресове навантаження продовжує збільшуватися, тканини навколо цього кісткового виросту можуть запалюватися та боліти.
В яких випадках навантаження на стопи стає надмірним?
1. Зайва вага
При ходьбі і, особливо, при швидкому бігу або стрибках стопи відчувають надзвичайне навантаження, що дорівнює багатократній вазі тіла. Зрозуміло, що суглоби стопи людей з надмірною вагою піддаються більш високому навантаженні.
2. М’язова слабкість
Якщо м’язи занадто слабкі, наприклад, через нестачу навантажень при гіподинамії (сидячий спосіб життя), під час тривалої реабілітації, після травми, то ноги швидко втомлюються.
3. Неправильне положення м’язів (вроджені аномалії)
Якщо литковий м’яз вкорочений — це теж може створити несприятливі умови для сухожилків стопи і спровокувати появу п’яткового виросту.
4. Деформації хребта і зміщення тазу
Зміни постави, зміщення кісток тазу змінюють біомеханіку руху, чим викликають проблеми стоп через неправильний розподіл навантаження.
5. Неправильний вибір взуття (вузьке, тісне, високі задники, високі підбори, плоска підошва)
Неправильне взуття може привести до несприятливого розподілу навантаження в стопі. Наприклад, пацієнти часто відчувають біль у п’яті після носіння взуття без каблука на тонкій шкіряній підошві (таке як мокасини). Проблеми може викликати занадто вузьке та тісне взуття, яке систематично травмує окістя. Недостатня амортизація веде до перевантаження п’яти, а жорсткий незручний задник взуття здавлює ахіллове сухожилля.
6. Неправильна техніка при занятті спортом
Під час занять спортом, або при тривалому стоянні або ходьбі стопи сильно навантажені. Внаслідок цього може утворитися остеофіт, особливо якщо взуття погано амортизує. Не слід нехтувати розминкою ніг перед спортивними змаганнями і навіть звичайним тренуванням. Фахівці звертають увагу, наскільки важливо дотримуватися правильної техніки бігу, стрибків і т.д. Крім того, для кожного виду спорту потрібно підбирати відповідне спортивне взуття.
Таким чином, корінь проблеми не в утворенні кісткової «шишки» — остеофіта, а в тривалому перевантаженні стопи. Чим частіше надмірні навантаження, тим більшого розміру може досягати наріст, тим частіше виникають запалення і біль. На основі розміру остеофіта не можна зробити висновок про ступінь дискомфорту, так як іноді виражений екзостоз ніяк себе не проявляє. І навпаки, маленьке ущільнення, яке важко помітити навіть на рентгені, може викликати сильний біль при будь-якому русі стопи.
Симптоми деформації Хаглунда
- екзостоз (шишка) на задній поверхні п’яти;
- біль в місці прикріплення ахіллового сухожилля до п’яткової горба;
- набряклість тканин в місці патології;
- гіперемія шкірних покривів і локальне підвищення температури в місці патології.
Всі перераховані вище симптоми можуть спостерігатися як на одній, так і на обох стопах.
Діагностика синдрома Хаглунда
Зазвичай пацієнти з синдромом Хаглунда описують болісні відчуття, які з’являються на початку ходьби. Біль часто локалізується в середині місця прикріплення ахіллового сухожилля до п’яткової кістки. Тендопатія ахіллового сухожилля, яка присутня при синдромі Хаглунд, має дуже важливе значення для діагностики та лікування цієї патології. Деформація Хаглунда може бути як на одній, так і на обох ногах.
Синдром Хаглунда досить легко діагностується за такими симптомами:
- 1. Біль в області остеофіта (розлита, гостра, ниючий).
- 2. Виражений п’ятковий горб.
- 3. Ознаки ахіллобурсита.
- 4. Видимі на рентгені зміни п’яткової кістки.
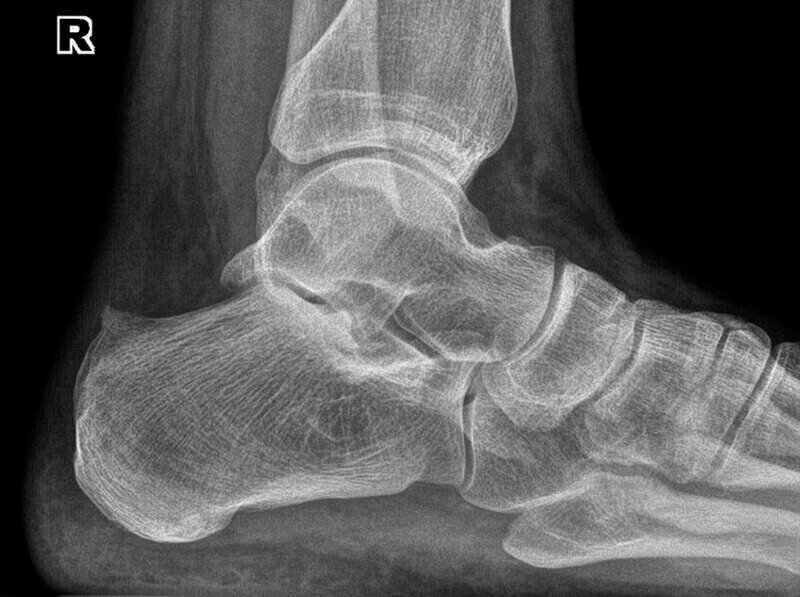
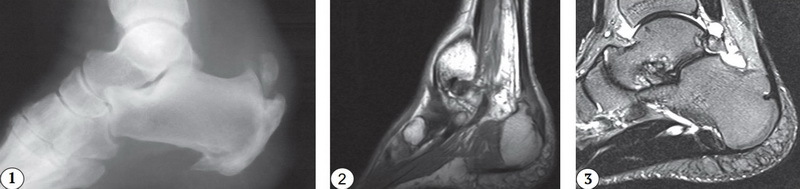
Діагноз Синдром Хаглунда підтверджується за допомогою оптичних візуалізацій: рентгенографія, УЗД і в рідких випадках МРТ
Рентгенографія допомагає визначити точну локалізацію і розміри остеофіта, УЗД — стан м’яких тканин. Якщо на традиційній рентгенограмі виникають сумніви в існуванні патологічного наросту, то виконують магнітно-резонансну томографію, яка добре показує стан м’яких тканин — сухожилля і сумки.

Лікування синдрому Хаглунда
Консервативне лікування синдрому Хаглунда включає:
- медикаментозне лікування протизапальними нестероїдними препаратами;
- фізіотерапевтичні процедури — магнітотерапія, лазеротерапія, електрофорез;
- локальне введення стероїдних препаратів;
- носіння індивідуальних ортопедичних устілок, використання інших ортопедичних пристосувань, взуття;
- ударно-хвильова терапія;
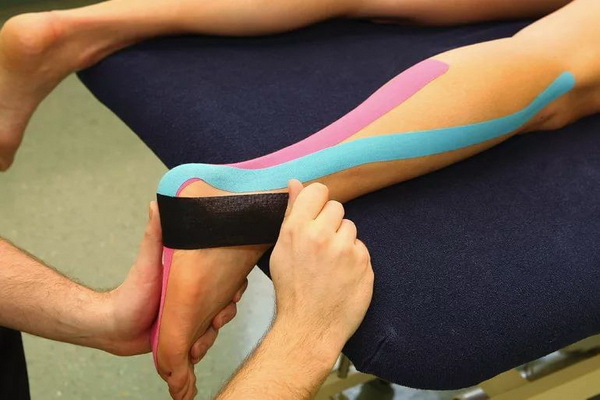
- кінезіологічне та біомеханічне (динамічне) тейпування.
Консервативне лікування спрямоване на зняття гострого запалення в ретроахіллярной синовіальної сумці і запобігання її травматизації в майбутньому за рахунок носіння ортопедичного взуття. Для усунення больового синдрому і зняття запалення можуть застосовуватися ГКС (глюкокортикоїди, або глюкокортикостероїди) тривалої дії в суміші з Наропіну або Маркаін в область ретроахіллярной сумки. Цю маніпуляцію можна виконати під УЗД контролем, але в більшості випадків вона не представляє ніяких труднощів з огляду на підшкірне розташування ахіллового сухожилля.
Після зняття гострого больового синдрому показано носіння взуття на підборах заввишки 5 см з м’яким задником або зовсім без нього.
Нестероїдні протизапальні препарати і місцева кріотерапія також сприяють зменшенню больового синдрому при гострому захворюванні.
Кінезіологічне та біомеханічне тейпування часто застосовують як при консервативному, так і при оперативному лікуванні синдрому Хаглунда. В даному випадку вплив тейпів направлено на зменшення набряку, рефлекторне знеболювання і розвантаження ахілла.

Якщо ефект від консервативного лікування і всіх вищевказаних заходів відсутній і хвороба прогресує, може бути застосована короткострокова гіпсова іммобілізація і рекомендовано оперативне лікування.
Хірургічне лікування синдрому Хаглунда
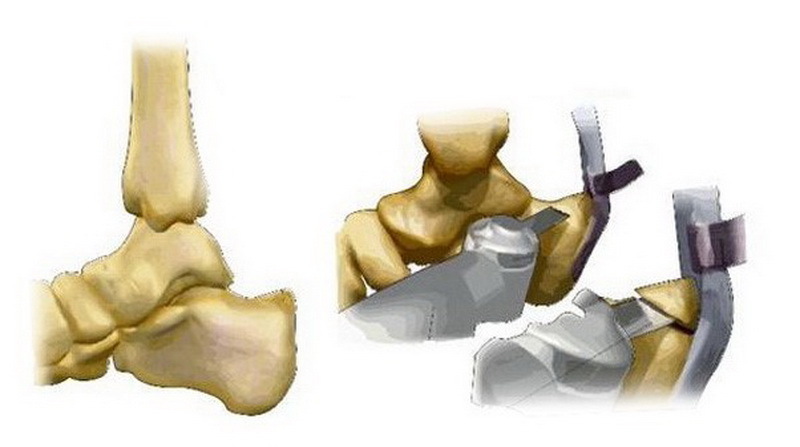
1. Відкрите видалення кістково-хрящових розростань (наросту) з відновленням місця прикріплення Ахіллового сухожилля до кістки.
2. Мініінвазивне видалення кістково-хрящового наросту спеціальним буром під контролем ЕОП.
3. Артроскопічне видалення кістково-хрящового наросту і бурси.
При неефективності консервативних методів лікування синдрому Хаглунда виконують оперативне лікування різними методиками в залежності від форми, типу і ступеня деформації.
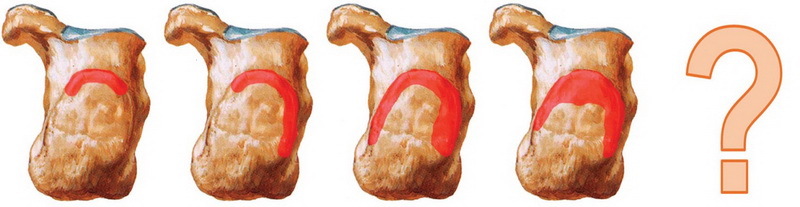
П’ять морфологічних типів деформації Хаглунд на прикладі правої п’яткової кістки (вид ззаду) зліва направо — верхній, верхньо-латеральний, по дузі, тотальний, атиповий
Рідкісні (атипові) морфологічні варіанти деформації: 1. «острів-півострів»; горбистість грибоподібної форми;
3. горбистість куполоподібної форми
Метою більшості операцій є видалення кісткового екзостоз задньої частини п’яти, щоб усунути тиск на слизову сумку і ахіллове сухожилля. Запалені, набряклі тканини приймуть нормальний об’єм, коли тиск буде усунуто.
Верхньо-латеральний тип деформації Хаглунда (a), тип «по дузі» (b) і тотальний тип (c)
Якщо в клінічній картині переважають біль, набряк, запалення структур, то, на додаток до резекції (спилювання) екзостоза, видаляють слизову сумку, так як вона буде причиною болісних відчуттів навіть після операції
Видалення екзостоз (шпори) п’яткової кістки
Ця операція може проводитися під провідникової або місцевою анестезією відкритим традиційним способом через невеликий (4-5 см) розріз назовні від ахіллового сухожилля, або мініінвазивно через 2 розрізи по 5 мм за допомогою відеоендоскопічного обладнання.
Відкритий метод хірургічного лікування синдрому Хаглунда
Під час операції ахіллове сухожилля інструментами відсувається медіально (всередину), щоб виключити ймовірність його пошкодження. Далі екзостоз спилюється осциляторною пилкою. Гострі краї зачищаються фрезою з бічним заточуванням. При необхідності висікають слизову сумку. Рана зашивається і накладається стерильна пов’язка.
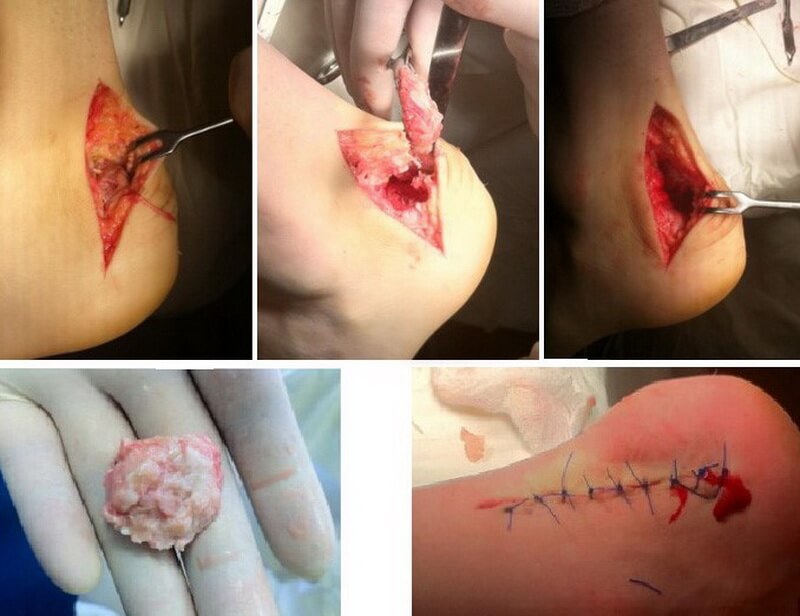
Хірургічне (відкрите) видалення деформації Хаглунда за допомогою осциляторної пилки
Ендоскопічний метод хірургічного лікування синдрому Хаглунда
При виконанні ендоскопічної кальканеопластики на шкірі по обидва боки від ахіллового сухожилля виконуються точкові розрізи через які вводяться камера і інструмент. Діаметр троакара 4,5 мм, діаметр камери і інструменту 3,5 мм. Це забезпечує відмінний косметичний результат.
Як правило пацієнти перший тиждень після операції пересуваються в ортезі для зменшення рухливості стопи, а отже — набряку, болю, гематоми.
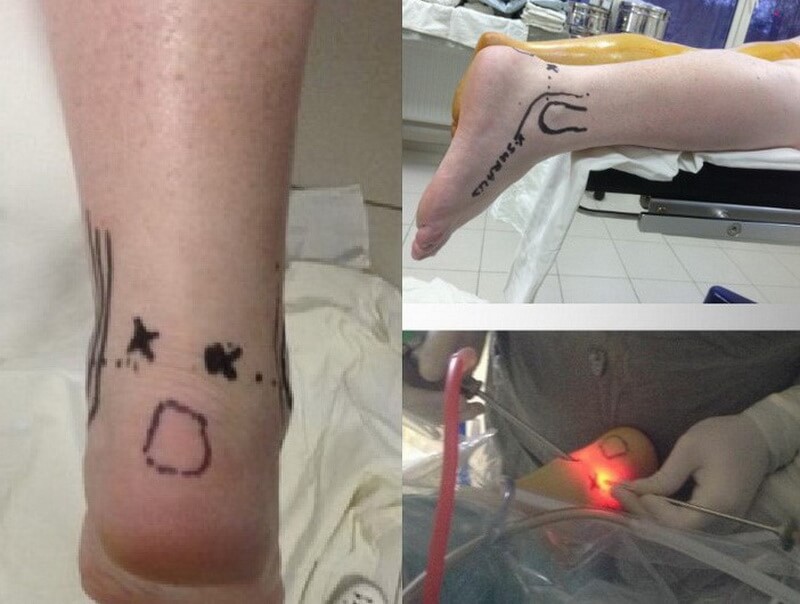
Ендоскопічний метод хірургічного лікування синдрому Хаглунда
Спочатку з латеральної сторони встановлюється артроскоп, потім під візуальним контролем в ретроахіллярную сумку вводиться звичайна голка, після її позиціонування виконується другий розріз по голці з медіального боку ахіллового сухожилля. У медіальний порт також вводиться троакар 4,5 мм, потім проводиться видалення ретроахіллярної бурси за допомогою абблятора і шейвера для поліпшення візуалізації.
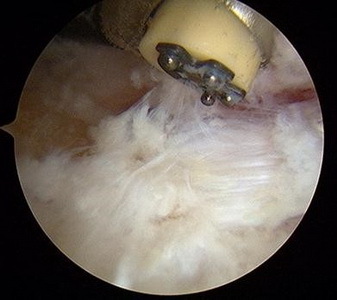
Шар периоста що покриває деформацію Хаглунда також обробляється абблятором. Для визначення місця і ступеня імпіджмента ахіллового сухожилля стопа переводиться в положення максимальної дорсіфлексіі. Далі виконується видалення деформації Хаглунда за допомогою артроскопічного бура (шейвера).
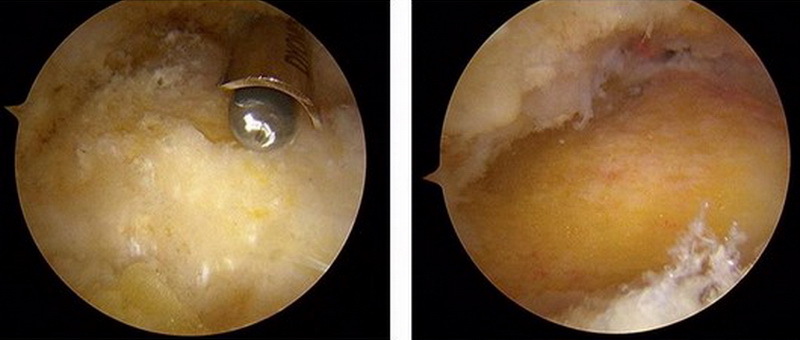
Контроль повноти видалення деформації виконується рентгенологічно по час операції.
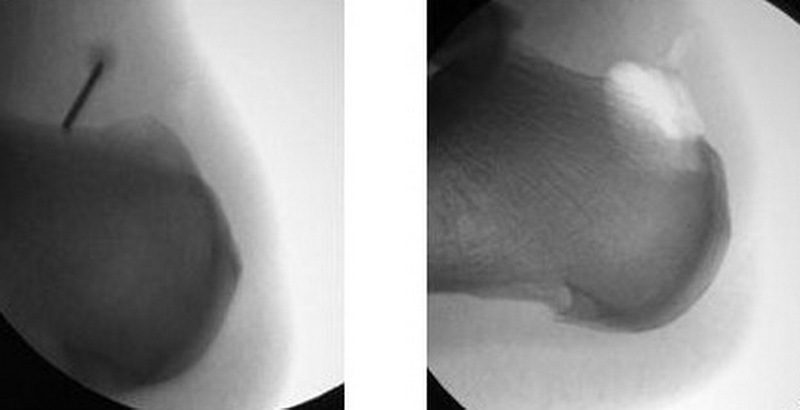
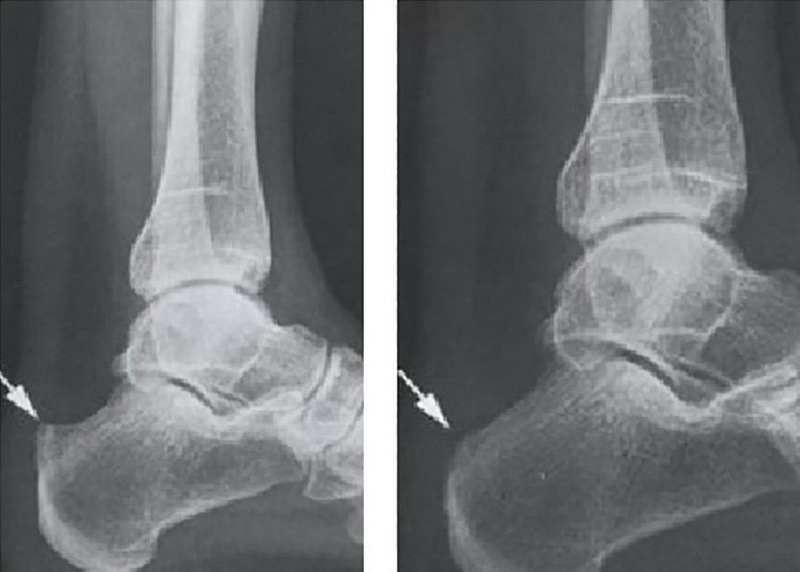
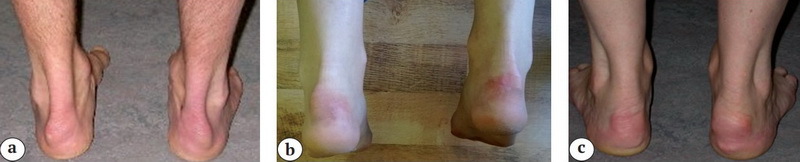
Стан п’яткової кістки до операції (зліва) і після видалення деформації Хаглунда (праворуч)
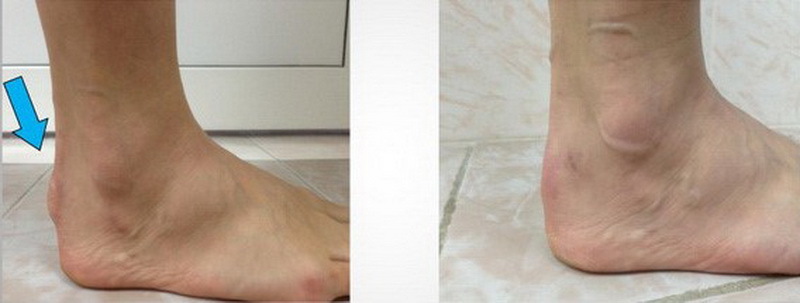
Косметичний ефект до операції (зліва) і після видалення деформації Хаглунда через 6 місяців (праворуч)
Клиновидна остеотомія п'яткової кістки
Дана методика оперативного лікування синдрому Хаглунда застосовується, якщо у пацієнта високий звід стопи, і, як наслідок, кут п’яткової кістки більше. Через це тиск на ахіллове сухожилля буде більше. Для цього хірург під час операції випилює клин в задньому відділі п’яткової кістки і фіксує титановими гвинтами.
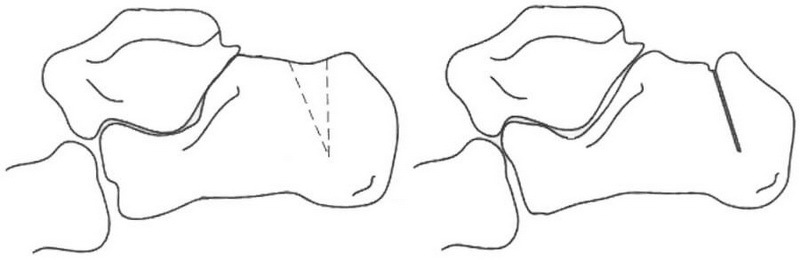
Клиновидна остеотомія п’яткової кістки по I.Zadek при оперативному лікуванні деформації Хаглунда
Цей спосіб дозволяє відносно зменшити кут, що в свою чергу зменшує тиск на сухожилля.
Коригуюча остеотомія п’яткової кістки
Це третій вид операції — усунення варусного відхилення п’яткової кістки.
З ускладнень при оперативному втручанні можуть бути як стандартні ускладнення:
- повільне зрощення або незрощення при остеотомії;
- інфікування післяопераційної рани, остеомієліт;
- тромбоемболія при масивних втручаннях або супутніх захворюваннях;
- контрактури гомілковостопного суглоба;
- артрити
так і специфічні:
- повторне розростання остеофіта (вкрай рідко);
- пошкодження нерва або ахілла;
- компартмент-синдром (виникає, якщо під час хірургічної маніпуляції м’язи сильно здавлювалися джгутом);
- бурсит.
Протипоказання до хірургічного втручання стандартні
Післяопераційний період і реабілітація при хірургічному лікуванні деформації Хаглунда
Як правило, перший тиждень після операції при деформації Хаглунда пацієнти пересуваються самостійно, обмежуючи навантаження на оперовану ногу, але іноді потрібні милиці (при остеотомії і масивних втручаннях). У ранньому післяопераційному періоді призначаються протизапальні, знеболюючі препарати, антибіотики. Проводяться перев’язки до загоєння рани. Фізіотерапія може виконуватися вже з першої доби після операції. Ці методи дозволяють зменшити набряк і больовий синдром після операції. В основному призначають 10 сеансів магнітотерапії, лазеротерапії. Шви, як правило, знімають на 10-14 день. Іноді шов виконують внутрішньошкірно, нитками що розсмоктуються. В такому випадку нічого знімати не потрібно. Повна реабілітація при першому типі операції (видалення остеофита) триває 4-6 тижнів. Відновлення після остеотомій п’яткової кістки може зайняти 2-3 місяці (поки зростеться п’яткова кістка).
Профілактика деформації Хаглунда
Профілактика даної патології містить в собі стандартні рекомендації для нижніх кінцівок (стопи і гомілковостопного суглоба):
- носити зручне ортопедичне взуття з м’якими задником без високих каблуків;
- уникати травм і переохолоджень;
- виконувати профілактику і лікувати плоскостопість та інші захворювання стопи і суглобів нижніх кінцівок для збереження правильної біомеханіки ходи і розподілу навантаження;
- дотримуватися дієти і вести активний спосіб життя для попередження надмірної ваги і підтримки м’язового тонусу нижніх кінцівок.
Прогноз перебігу захворювання синдрому Хаглунда
При ранньому виявленні проблеми, адекватному лікуванні і дотриманні рекомендацій лікаря прогноз сприятливий. Але якщо займатися самолікуванням народними методами, хронічне запалення може привести до дегенеративних змін в ахіловому сухожилку і, як результат, станеться його розрив.

Контакти
ДУ ”Інститут травматології та ортопедії НАМН України”
Відділ патології стопи та складного протезування (клініка №7)
+380 44 486 26 89 (ординаторська, пост медичної сестри)
Телефон/факс:
+380 44 486 24 87 (зав. відділу, проф. Лябах А.П. )
7klinika@gmail.com
Україна, 01601 м. Київ,
вул. Бульварно-Кудрявська, 27
3-й поверх головного корпусу, праве крило
Маєте запитання?
Залиште свої контактні дані та опишіть проблему, яка вас турбує*
* Надсилаючи повідомлення ви даєте згоду на обробку персональних даних згідно законодавства України
